Много лет я наблюдаю пациента, который принимает статины шестимесячными курсами. Я потратил много сил на то, чтобы объяснить ему, что он неправ, что периоды "отдыха" от приема препарата причиняют организму вред, но, в конце концов, сдался и смирился с его чудачеством. Тем не менее, из наблюдения за этим пациентом я извлек некоторую пользу: имея возможность регулярно брать у него анализ крови на холестерин, я в очередной раз убедился, что эффекта отдачи от отмены статина нет. В конце шестимесячного курса лечения уровень холестерина у него составляет обычно около 3,8–4,1. После полугодового "отдыха" он возрастает до 6,4–6,8, не больше. Так происходит уже более 10 лет, наблюдение продолжается.
9. Если я буду тщательно соблюдать диету, смогу ли я избежать приема лекарств, снижающих холестерин?
Маловероятно. Для ответа на этот вопрос необходимо знать исходный уровень холестерина. Если он незначительно превышает норму, то да, возможно, что регулярные физические нагрузки в совокупности со строгой диетой приведут к небольшому снижению уровня холестерина и улучшению показателей липидограммы. Однако при существенном повышении концентрации холестерина в крови одна диета не поможет. Промедление с началом лечения не так страшно, как при гипертонической болезни, однако нежелательно. Надо смириться с тем, что без таблеток не обойтись. К тому же опыт показывает, что строгое соблюдение диеты на протяжении длительного срока – непосильная задача для человека. Волевые люди могут держаться какое-то время, но не всю жизнь.
10. Можно ли принимать статины при заболеваниях печени, сопровождающихся повышением трансаминаз?
Это сложный вопрос, решать его вашему лечащему врачу. Обычно в таких случаях назначается препарат лескол, который менее других статинов поражает печень. Необходим частый контроль печеночных ферментов.
Глава 3. Диета при атеросклерозе
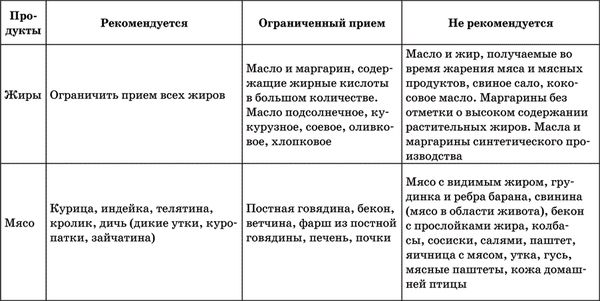
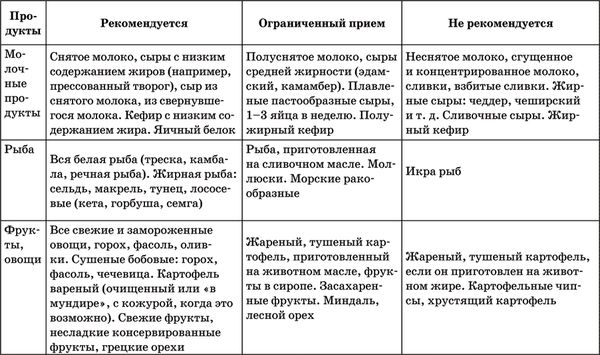
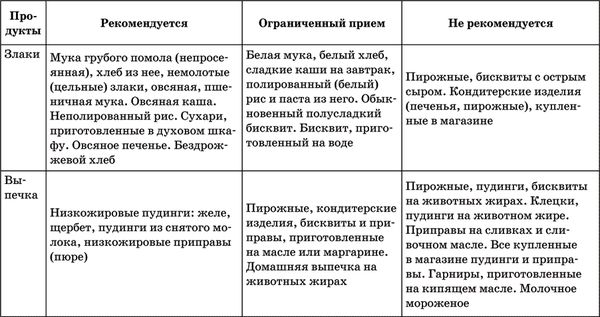
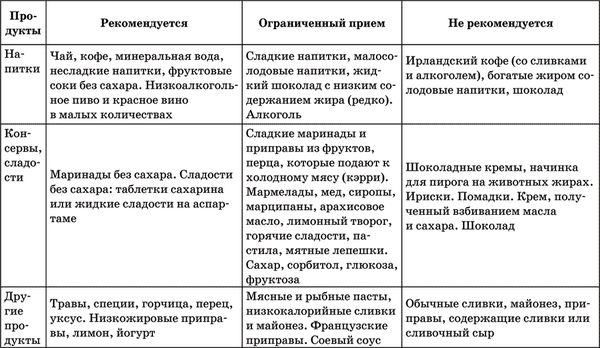
Первым шагом на пути нормализации уровня холестерина крови, который автоматически ведет к снижению риска инсульта и других сосудистых заболеваний, является соблюдение диеты. В ней необходимо ограничивать количество животных жиров. Именно они при избыточном потреблении повышают уровень холестерина крови. Жиры, содержащиеся в рыбе и растительном масле, напротив, снижают концентрацию холестерина.
Как видите, привычный рацион питания придется пересмотреть. Из него надо исключить сосиски, сардельки, колбасы, жирное мясо (видимый жир следует просто срезать, а бульоны остужать и снимать затвердевший жир), икру, сливочное масло, майонез. Важным пунктом диеты является ограничение употребления жирных молочных продуктов. Почему-то об этом многие пациенты забывают, несмотря на то что именно молочный жир очень существенно повышает уровень холестерина в крови. Пищу надо готовить на растительном масле или без масла в посуде с антипригарным покрытием (таблица 2).
Таблица 2. Рекомендации по питанию, сформулированные Европейским обществом по изучению атеросклероза
Одна из моих пациенток, наблюдающаяся по поводу стенокардии и принимающая липримар, сдала в плановом порядке анализ крови на холестерин и его фракции. Он оказался наихудшим за последние 3 года. Выяснилось, что за день до взятия крови она ездила на дачу, где съела большую порцию шашлыка. Анализ пришлось сделать еще через неделю. Поскольку погрешности в диете не было, а прием препарата оставался регулярным, отклонений от нормы выявлено не было.
Кстати, о нарушениях диеты. Вне зависимости от того, принимаете вы таблетки или только ограничиваете себя в питании, иногда возникают ситуации, когда хочется съесть что-то недиетическое. Это бывает на праздниках, юбилеях, выездах на природу и т. д. Возможно, вам просто захочется побаловать себя чем-то вкусным без всякого повода. Ничего страшного в этом нет. Не надо испытывать угрызения совести. Серьезного вреда здоровью однократным "срывом" вы не нанесете. Главное, чтобы это не превращалось в систему.
Диету для снижения уровня холестерина в крови надо соблюдать пожизненно. Это не покажется слишком сложным, если вы найдете какие-то положительные моменты в употреблении полезных продуктов. Например, если вы любите фрукты, старайтесь включать их в каждый прием пищи, вместо белого хлеба можно есть ароматные "Андреевские" хлебцы, чаще добавляйте в пищу зелень и специи.
Суть диеты не в том, чтобы ввести в нее как можно больше полезных продуктов. Главное – ограничить потребление нежелательных, а количество разрешенных нужно регулировать согласно расчету суточной потребности в калориях.
Глава 4. Гипертоническая болезнь как предвестник инсульта
В настоящее время общепризнано, что гипертоническая болезнь – один из главных факторов риска развития сердечно-сосудистых заболеваний. Если для инфаркта миокарда эта болезнь стоит в ряду прочих факторов риска, то для инсульта она наиболее прогностически важна. Не будет преувеличением сказать, что, нормализовав давление, мы сделали б́ольшую часть зависящего от нас для того, чтобы избежать инсульта.
Артериальная гипертензия – самое распространенное заболевание в мире. Около 30 % населения Земли имеет повышенное артериальное давление. В 95 % случаев это гипертоническая болезнь, на долю остальных 5 % приходится симптоматическая артериальная гипертензия, осложняющая такие заболевания, как, например, гломерулонефрит или некоторые опухоли. О наличии высокого АД знает не более половины больных, причем лишь половина из информированных получает хоть какое-нибудь лечение и только половине из них удается понизить его до нормальных цифр. Таким образом, эффективно лечится около 12 % больных гипертонией.
Артериальное давление – это сила, с которой кровь давит изнутри на стенки артерий. Систолическое (верхнее) определяется давлением крови во время сокращения сердца – систолы. Диастолическое (нижнее, его некоторые больные почему-то называют сердечным) обусловлено давлением крови на сосуды в момент расслабления сердца – диастолы. Кровяное давление поддерживает циркуляцию крови в организме. Благодаря ему клетки получают кислород и питательные вещества, обеспечивающие жизнедеятельность.
У здорового человека АД нестабильно, оно снижается и повышается в зависимости от жизненных обстоятельств. Тяжелая физическая работа или эмоциональная нагрузка могут вызвать увеличение давления, а во сне оно, как правило, уменьшается.
Процесс регулирования АД осуществляется тремя способами:
1. Изменение силы сердечных сокращений и их частоты. Чем выше эти показатели, тем выше АД.
2. Изменение тонуса стенок артерий. Сужение стенок этих сосудов ведет к повышению АД.
3. Изменение количества воды в организме. Чем больше почки выводят жидкости из организма, тем меньше становится объем циркулирующей крови, что снижает АД.
Здоровый организм регулирует АД самостоятельно. Однако чрезмерные нагрузки, стресс, вредные привычки, злоупотребление поваренной солью могут нарушить этот процесс, особенно у генетически предрасположенных к гипертонии людей.
Многие жители блокадного Ленинграда, выжившие во время войны, умерли вскоре после ее окончания от тяжелой гипертонической болезни. Врачи склонны связывать "блокадную" гипертонию с нечеловеческими условиями жизни, которые оказывали непрерывное стрессовое воздействие на ленинградцев.
Как правило, гипертоническая болезнь прогрессирует постепенно, многие годы, в связи с чем человек не замечает повышенного уровня АД до тех пор, пока не возникнут осложнения – инфаркт или инсульт.
Риск артериальной гипертензии увеличивается, если у ваших родителей или близких родственников было высокое АД или они перенесли инсульт в молодом возрасте. По мере старения доля гипертоников среди населения растет. Избыточный вес также не прибавляет нам здоровья. Каждый лишний килограмм повышает АД на 1–2 мм ртутного столба. Злоупотребление алкоголем и курение стимулируют активность симпатической нервной системы, провоцируя выделение адреналина, что ухудшает состояние тонуса сосудов и способствует подъему давления. Нарушение режима труда и отдыха, психоэмоциональное перенапряжение также отрицательно влияют на гормональный баланс, являясь пусковым фактором для развития гипертонии или содействуя ее прогрессированию.