Кожа в зоне отека белого цвета, плотной консистенции. В отдельных редких случаях отек Квинке может осложняться отеком гортани, при этом появляются охриплость голоса, лающий кашель, дыхание делается шумным, затрудненным. Неотложная помощь при отеке Квинке: внутримышечно вводить антигистаминные препараты, при нарастании тяжести – преднизолон. При распространении отека на гортань – дополнительно ввести адреналин подкожно, антигистаминные средства и преднизолон внутривенно, быть готовым к интубации трахеи и срочной госпитализации.
Анафилактический шок
Наибольшую опасность представляют его тяжелые формы, которые характеризуются молниеносным развитием с падением артериального давления, потерей сознания. У грудных детей его эквивалентом может быть коллаптоидное состояние (резкая бледность, цианоз, вялость, адинамия, падение артериального давления, холодный липкий пот, иногда потеря сознания). Развивается крайне редко, когда не учтены легко протекающие реакции предыдущих вакцинаций и отсутствует их коррекция.
Необходимо немедленно прекратить введение вакцины, обеспечить проходимость дыхательных путей, при невозможности – интубация. Одновременно придать ногам более высокое положение, ингаляция кислорода, адреналин подкожно, внутривенное введение жидкости (полиглюкин, реополиглюкин) из расчета 10 мг/кг (для восстановления объема циркулирующей крови), введение внутривенно преднизолона, дипразина, медленно – эуфиллина и после стабилизации состояния – транспортировка в стационар. При развитии поствакцинального осложнения необходимо незамедлительно поставить в известность районные службы санэпиднадзора, а также направить необходимые сведения в ГИСК им. А.А. Тарасе-вича.
При диагностике поствакцинальных осложнений следует учитывать их специфику, а также сроки появления. Так, развитие артралгии, артрита возможно только при краснушной вакцине, менингиальные симптомы – при паротитной, ме-нингококковой, а энцефалопатии – реакция на введение АКДС, ЖКВ (живая коревая вакцина).
Здесь уместно сравнить (табл. 7) частоту энцефалопатии у детей при заболевании корью и при введении живой коревой вакцины (данные М.П. Костинова).
Таблица 7
Частота развития осложнений при заболевании корью и введении живой коревой вакцины (ЖКВ)
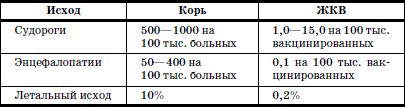
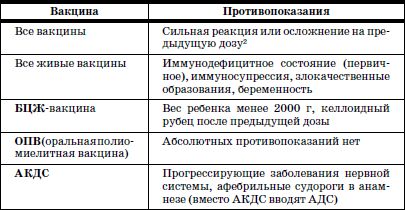
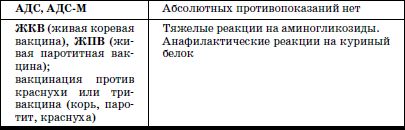
Таблица 8
Перечень медицинских противопоказаний к проведению профилактических прививок
Приложение 4 к приказу Министерства здравоохранения Российской Федерации от 18.12.97 № 375
Примечания:
Плановая вакцинация откладывается до окончания острых проявлений заболевания и обострения хронических заболеваний. При нетяжелых ОРВИ, острых кишечных и др. прививки проводятся сразу же после нормализации температуры.
Сильной реакцией является наличие температуры выше 40 °C, в месте введения вакцины – отек, гиперемия более 8 см в диаметре, реакция анафилактического шока.
Таблица 9
Ложные противопоказания к проведению прививок
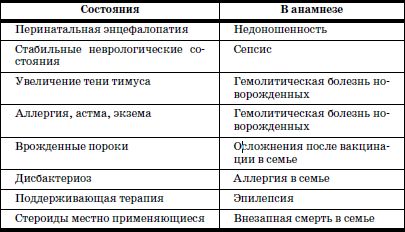
Аллергия в прежние годы была наиболее частым поводом для отвода от прививок, особенно АКДС. Эпидемия дифтерии 1994 г., которая унесла более 4 тыс. жизней, еще раз показала, что при аллергии введение больным специфической сыворотки как единственного средства спасения смертельно опасно, поскольку лошадиная сыворотка – это чужеродный белок, способный вызвать при аллергии шок. Вот почему подобные противопоказания были пересмотрены.
Вместе с тем при аллергических состояниях у детей необходимо проводить вакцинацию в спокойный период, на фоне гипоаллергической диеты, с предварительным введением антигистаминных препаратов, иногда – жаропонижающих средств. При обструктивных проявлениях в анамнезе на фоне вышеуказанных назначений дополнительно вводится спазмолитик (эуфиллин, теофиллин).
Вакцинация детей при поражении центральной нервной системы (ЦНС)
Многолетние исследования НИИ детских инфекций МЗ РФ (С.-Петербург), посвященные этой проблеме, показали целесообразность и эффективность вакцинации этих детей. Вместе с тем существует определенное негативное отношение к введению АКДС из-за отрицательного влияния коклюшного компонента. Однако освобождение детей от вакцинации приводит к риску инфицирования коклюшем, который особенно тяжело, нередко со смертельным исходом, протекает у детей первого года жизни.
Исследованиями М.П. Костинова с соавторами установлено, что вакцинацию АКДС при гипертензионно-гидроцефальном синдроме можно начинать на фоне клинической компенсации. Дети при этом синдроме, как правило, получают длительные курсы дегидратационной терапии (диакарб, глицерол, фитотерапия, гомеопатические средства и т. п.), которая может расцениваться как основная подготовка для проведения прививки.
Если у ребенка предполагается склонность к судорожным состояниям, целесообразно до и после введения АКДС включить противосудорожные средства. При выявлении прогрессирующей гидроцефалии коклюшная вакцина не вводится и АКДС заменяется АДС или АДС-М. Иммунизация осуществляется в состоянии компенсации с применением средств дегидратации.
Итак, предусмотреть все возможные варианты заболеваний нервной системы и тактику вакцинации детей с такой патологией достаточно сложно. Целесообразно следовать принципу – для детей с поражениями нервной системы гораздо опаснее инфекция, чем возможные побочные эффекты вакцинации.
4. Характеристика отдельных бактериальных и вирусных инфекций у детей
Дифтерия
Благодаря всеобщей вакцинации процент иммунизированных детей практически доведен до 95 %, и на 40 территориях Российской Федерации дифтерия уже не регистрируется. Однако бдительность не должна быть утрачена, так как для этой инфекции характерно бактерионосительство у здоровых людей, особенно при патологии в носоглотке, поэтому надеяться на полное ее искоренение в мире, как это произошло с натуральной оспой в 1980 г., не приходится. В связи с этим возможность дифтерии в детском коллективе не исключается, значит, сохраняется настоятельная необходимость всеобщей вакцинации. Особенно следует считаться с тем обстоятельством, что в последнее время в Москве ежегодно число заболевших дифтерией держится на уровне 80-100 человек, причем /3 из них – это непривитые взрослые. Поэтому необходимо чрезвычайно внимательно относиться к начальным признакам заболевания, когда токсины бактерий еще не успели проникнуть в наиболее уязвимые системы организма – сердце, почки и нервную систему. Последнее, как правило, происходит спустя три дня с начала заболевания, и тогда летальность от токсических форм дифтерии достигает 70 %. Вот почему повышение температуры, рвота, ангина, осиплость голоса, грубый лающий голос, особенно затрудненное дыхание и отек в области шеи (подчелюстной клетчатки) – крайне тревожный сигнал для каждого взрослого человека, ухаживающего за ребенком.
К сожалению, анализ эпидемии 1994 г. свидетельствует об отсутствии необходимой бдительности у врачей и среднего медицинского персонала, поэтому только 19 % детей было госпитализировано в первые 3 дня болезни, а 52 %– после 7-го дня.
Инфекция при дифтерии распространяется воздушно-капельным путем, контактным, пищевым, а также, будучи устойчивой во внешней среде, – через игрушки и предметы ухода, что диктует необходимость соответствующей обработки этих предметов. Карантин накладывается на 7 дней на всех контактных в группе. Дети подвергаются ежедневному медосмотру, у них берется мазок из носа и миндалин на возбудителя дифтерии.