Всего за 129.9 руб. Купить полную версию
Все нейролептики/антипсихотические средства успокаивают, угнетают и тормозят нервную систему. Они купируют состояния психомоторного возбуждения, бред, галлюцинации и другие проявления психозов. По химическому строению это различные препараты, имеющие свой спектр психотропной активности и побочных эффектов. Соматические побочные эффекты весьма значительны у первых представителей этого класса веществ – производных фенотиазина. Неврологические осложнения – у производных бутирофенона. Требования к современным нейролептикам, помимо психотропной активности, включают минимум побочных эффектов. В связи с синтезом нейролептических препаратов с новыми свойствами предлагается использовать для этой группы лекарственных средств термин "антипсихотические" препараты.
Для сравнения антипсихотических препаратов Мосолов (2000) предложил учитывать свойства "идеального антипсихотического средства":
• Широкий спектр биохимического и клинического действия.
• Одновременная эффективность при различных синдромальных вариантах и стадиях течения шизофрении.
• Быстрое купирование психомоторного возбуждения и галлюцинаторно – бредовой симптоматики при поддержании нормального уровня бодрствования больных.
• Коррекция негативной симптоматики.
• Возможность длительного применения без развития явлений привыкания.
• Возможность редкого приема (1 раз в день и реже).
• Хорошая переносимость (отсутствие экстрапирамидных и других соматоневрологических побочных эффектов).
• Минимальное число лекарственных взаимодействий.
Традиционно выделяют группу транквилизаторов , хотя еще в 1967 г. эксперты по психофармакологии ВОЗ предложили заменить это название термином " анксиолитики" . Основное фармакологическое действие препаратов этой группы – воздействие на тревогу (anxiety). Помимо противотревожного действия препараты этой группы устраняют беспокойство, аффективную неустойчивость, мышечное напряжение и нарушения вегетативных функций. К сожалению, бесконтрольное применение транквилизаторов привело к их негативной оценке, которая обусловлена возможностью формирования зависимости и нестойкостью терапевтического эффекта. Последнее возражение против "химического решения психологических проблем" исходило от психотерапевтов, поскольку долгий и трудный процесс перестройки личностных особенностей пациентов решался простым назначением транквилизатора.
Антидепрессанты оказывают преимущественное действие на аффективную сферу (пониженное настроение). Спектр действия антидепрессантов различен. У одних препаратов вместе с антидепрессивным более выражено стимулирующее действие (мелипрамин, анафранил), у других – седативное (амитриптилин, леривон). Ингибиторы моноаминоксидазы (МАО) обладают стимулирующим действием и могут вызывать эйфорию. Препараты четырехциклической структуры (лудиомил, пиразидол) оказывают сбалансированное седативное и стимулирующее действие. Сбалансированным действием и минимальными побочными эффектами обладают антидепрессанты с серотонинергическим действием (СИОЗС). Особым психофармакологическим действием обладает тианептин (коаксил) – анксиолитический рединамизирующий антидепрессант. Для лечения больных с депрессией в общемедицинской практике следует выбирать препараты, имеющие минимальные побочные эффекты. Оптимальным спектром эффективности при минимальных побочных эффектах, по мнению Смулевича (2000; 2003) и других авторов, обладает коаксил и пиразидол.
Группу нормотимиков представляют препараты лития и антиконвульсанты (карбамазепин, соли вальпроевой кислоты и др.). Применение этих препаратов способствует предупреждению аффективных приступов.
Ноотропы - препараты, улучшающие метаболизм нервных клеток, что выражается в активации интегративных мозговых процессов и улучшении когнитивных функций.
К ноотропам относятся ноотропил, пиридитол, пантогам, оксибутират натрия, ноофен, пикамилон. Церебролизин обладает выраженным нейротрофическим действием.
Психостимуляторы обладают в основном активирующим действием, что определяет их назначение при различных астенических, апатических, ипохондрических состояниях. К психотоникам относятся фенамин, сиднокарб, сиднофен. Однако их применение ограничено из‑за возможного развития зависимости. Оказывают стимулирующий эффект и некоторые препараты растительного и животного происхождения – адаптогены: женьшень, элеуторококк, пантокрин и др.
Психодизлептические препараты – галлюциногены не используются в клинической практике, но могут применяться при аддиктивном поведении.
Многие психотропные препараты обладают перекрестным действием. Так, малые дозы нейролептиков можно использовать как транквилизаторы (тиоридазин, терален, френолон, эглонил). Это относится и к некоторым антидепрессантам (коаксил, леривон, пиразидол). Иногда трудно разграничить действие антидепрессантов и стимуляторов, поскольку некоторые антидепрессанты обладают стимулирующим действием (ИМАО). Современный уровень развития нейропсихофармакологии позволяет синтезировать препараты с заданными свойствами. Препараты последнего поколения, как антипсихотики, так и антидепрессанты обладают строгой избирательностью действия на те или другие нейромедиаторные структуры.
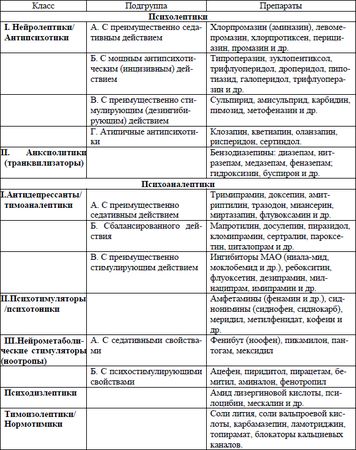
В таблице 1 представлена классическая классификация психофармакологических средств, предложенная С. Н. Мосоловым (2002).
Табл. 1. Клиническая классификация психофармакологических препаратов
Основные принципы психофармакотерапии
Эффективность лекарственной терапии психотропными средствами определяется соответствием выбора препарата клинической картине болезни, правильностью режима его дозирования, способом введения и длительностью терапии. Яничак с соавт. (1999) выделяют следующие семь принципов психофармакотерапии.
• Постоянное уточнение психического состояния пациента.
• Психофармакотерапия сама по себе, как правило, является недостаточной для полного выздоровления.
• Длительность лечения и время его начала определяется стадией болезни (например, острая фаза, обострение, рецидив).
• При разработке плана лечебных мероприятий всегда следует взвешивать соотношение предполагаемой пользы и степени риска негативных последствий терапии.
• В каждом последующем болезненном состоянии первичный выбор препаратов для данного пациента определяется имеющимися анамнестическими сведениями (в том числе и семейным анамнезом) о переносимости определенных лекарственных средств этим больным.
• Очень важно, чтобы терапия была направлена на определенные, ключевые для данного психопатологического состояния симптомы и сопровождалась оценкой их динамики на протяжении всего курса лечения.
• В процессе всего курса лечения необходимо наблюдать за возможным проявлением побочного действия лекарств. Подобный мониторинг часто предполагает лабораторные исследования, что обеспечивает контроль, как безопасности, так и оптимальной эффективности применяемых назначений.
Глава 1.2. Принципы лечения антипсихотическими лекарственными средствами (нейролептиками)
Терапевтическое действие традиционных нейролептических средств определяется, главным образом, по клинике нейролепсии. Психический компонент нейролепсии заключается в снижении психоэнергетического уровня, влечений, аффективности, снижении всего витального тонуса. Психомоторный компонент нейролепсии складывается из уменьшения спонтанности движений. Большинство нейролептиков обладает не только узким нейролептическим успокаивающе – угнетающим действием, но также и стимулирующим и активирующим.
Можно выделить четыре основных компонента действия нейролептиков в порядке возрастания:
1) седативное действие: аминазин – тизерцин – труксал;
2) общее глобарное антипсихотическое действие: аминазин – метеразин – мажептил;
3) антипсихотическое действие, направленное на галлюцинаторно – параноидные расстройства: аминазин – трифтазин – галоперидол;
4) антипсихотическое действие со стимулирующим компонентом: метеразин – этаперазин – френолон.
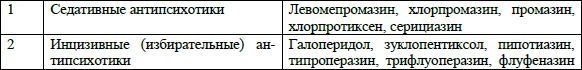
Наибольшее значение при выборе нейролептика и определении спектра его психотропной активности имеет соотношение двух параметров – глобального антипсихотического и первичного седативного эффектов (табл.2).
Табл. 2. Клиническая классификация современных антипсихотических средств по Мосолову (2004)